Typ 1 Diabetes: Ursachen, Symptome, Behandlung
Last Updated on: 8th Juni 2020, 11:44 am

Beim Typ-1-Diabetes kann die Bauchspeicheldrüse kein Insulin herstellen. Daher müssen Typ-1-Diabetiker das lebenswichtige Hormon zeitlebens spritzen. Ab der Diagnose zählen also Blutzuckermessgerät und Insulin-Pen zu den täglichen Begleitern. Trotzdem ist ein fast normaler Alltag möglich.
Was ist Typ 1 Diabetes?
Zuckerkrankheit kann auf unterschiedliche Arten entstehen. Je nach Ursache unterscheidet man daher im Wesentlichen vier Diabetes-Typen:
- Typ-1-Diabetes, der durch einen absoluten Insulinmangel zustande kommt.
- Typ-2-Diabetes, der auf einer Insulinresistenz beruht.
- Formen der Zuckerkrankheit, die durch Veränderungen des Erbguts, Erkrankungen der Bauchspeicheldrüse, Infektionen, die Einwirkung von bestimmten Arzneien oder Chemikalien u. a. m. ausgelöst werden.
- Schwangerschaftsdiabetes (Gestationsdiabetes).
Unabhängig von der Ursache handelt es sich bei jedem Diabetes mellitus (lat.: honigsüßer Durchfluss) um eine Stoffwechselerkrankung, die sich auf viele Vorgänge im Organismus auswirkt. Je nach Art der Zuckerkrankheit kann entweder die Bauchspeicheldrüse kein Insulin produzieren (Typ 1) oder der Körper ist nicht imstande, das Hormon genügend zu nutzen (Typ 2).
Denn das aus der Bauchspeicheldrüse ins Blut abgegebene Insulin schleust normalerweise Glukose (Traubenzucker) in die Zellen, die den Zucker zur Energiegewinnung verwenden. Ohne Insulin können die Zellen die Glukose nicht verwerten und sie verbleibt im Blut. Der dadurch entstehende hohe Blutzuckerspiegel hat viele gesundheitsschädliche Folgen.
Wer bekommt Typ 1 Diabetes?
Der klassische Insulinmangel-Diabetes kann in jedem Lebensalter erstmals in Erscheinung treten, tut das aber meistens schon in der Kindheit oder Jugend, weshalb er auch juveniler Diabetes oder Jugenddiabetes genannt wird.
Doch kommt er auch bei Erwachsenen vor. So weisen etwa rund zehn Prozent der früher als Typ-2-Diabetiker klassifizierten Zuckerkranken für einen Diabetes Typ 1 typische Antikörper auf, zeigen Untersuchungen. In einem solchen Fall spricht man von LADA (latent autoimmune diabetes of the adult = spätes Auftreten eines autoimmunen Diabetes beim Erwachsenen).
Typ 1 Diabetes ist weltweit im Steigen. In Österreich leiden derzeit rund 40.000 Menschen daran.
Ist Typ-1-Diabetes erblich?
Im Gegensatz zum Diabetes Typ 2 zeigt der Diabetes Typ 1 eine deutlich geringere familiäre Häufung. Das Risiko für Kinder, daran zu erkranken, liegt bei
- 20 Prozent, wenn beide Eltern Typ-1-Diabetiker sind.
- rund 5 Prozent, wenn nur der Vater Typ-1-Diabetiker ist.
- etwa 2,5 Prozent, wenn nur die Mutter Typ-1-Diabetikerin ist.
Ist Typ 1 Diabetes heilbar?
Bislang leider nicht, doch können Zuckerkranke mit Hilfe einer maßgeschneiderten Therapie ein nahezu normales Leben führen.

Wie entsteht ein Diabetes Typ 1?
Beim Typ-1-Diabetes handelt es sich um eine Autoimmunerkrankung. Das heißt, das Immunsystem bekämpft körpereigene Strukturen. Und zwar richten sich bestimmte Antikörper gegen die insulinproduzierenden Betazellen (β-Zellen) in der Bauchspeicheldrüse. Dadurch kommt es zu einer als Insulitis bezeichneten Entzündungsreaktion, die zu einer Zerstörung von β-Zellen und somit zu einem zunehmenden Insulinmangel führt. Doch müssen bereits rund 80 bis 90 Prozent der β-Zellen zugrunde gegangen sein, bis sich Symptome des dadurch bedingten Insulinmangels einstellen.
Auswirkungen des Insulinmangels
⇒ Glukose kann nicht mehr in insulinabhängige Zellen aufgenommen werden, fehlt innerhalb der Zellen als Energielieferant und sammelt sich im Blut an. Dadurch erhöht sich der Blutzuckerspiegel.
⇒ Die Leber reagiert auf den Zuckermangel innerhalb der Zellen mit einer ungebremsten Neubildung von Glukose und gibt sie ins Blut ab. Doch können die Körperzellen auch diesen Zucker nicht verwerten und der Blutzuckerspiegel steigt weiter.
⇒ Zwecks Energiegewinnung baut der Körper nun seine Fettdepots ab und überschwemmt das Blut so mit freien Fettsäuren. Die bräuchten zu ihrem Abbau Substanzen aus dem Kohlenhydratstoffwechsel, die ihnen aber aufgrund der gestörten Glukoseverwertung nicht zur Verfügung stehen. Daher werden sie zu sogenannten Ketonkörpern verstoffwechselt. Diese Säuren führen zu einer Ketoazidose, einer Übersäuerung des Blutes, die sämtliche Stoffwechselvorgänge im Organismus beeinträchtigt.
⇒ Überschreitet der Blutzucker die Nierenschwelle, kann also in den Nierentubuli nicht mehr rückresorbiert werden, wird Glukose mit dem Urin ausgeschieden (Glukosurie).
Typ 1 Diabetes – Ursachen
Die Entstehung von Typ-1-Diabetes beruht höchstwahrscheinlich auf dem Zusammenwirken mehrerer Faktoren wie Erbanlagen und Umwelt. So stehen etwa mehr als 50 Gene im Verdacht, an der Entwicklung von Diabetes Typ 1 beteiligt zu sein.
Äußere Einflüsse, die bei entsprechender erblicher Veranlagung einen Typ 1 Diabetes verursachen, sind
- eine Entbindung per Kaiserschnitt, weil sie beim Kind eine andere Darmflora als normal bedingt, was die Entwicklung einer Autoimmunität begünstigt.
- Fremdeiweiße mit einer Insulin ähnlichen Struktur (z. B. von Kuhmilch), sodass das Immunsystem nicht nur das fremde Antigen, sondern auch die Bauchspeicheldrüse attackiert (“Kreuzreaktivität“).
- möglicherweise Diabetes auslösende Viren, z.B. Coxsackie-, Echo-, Herpes-, Cytomegalie-, Entero- oder Rubeolaviren (Röteln), vor allem während der Schwangerschaft. Vermutlich aufgrund einer Kreuzreaktivität.
- an faulen Stellen von Wurzelgemüse (Kartoffeln, Karotten) von Streptomyceten-Bakterien gebildete Bafilomycine, die die Bauchspeicheldrüse schädigen.
- ein Vitamin-D-Mangel, denn in Ländern mit niedriger UVB-Sonnenstrahlung gibt es eine erhöhte Rate an Typ-1-Diabetikern.
- Atemwegsinfektionen im Säuglingsalter, weil sich da oft schon entsprechende Autoantikörper bei Babys oder Kleinkindern nachweisen lassen, auch wenn die Zuckerkrankheit erst viel später auftritt.
Als weiteren potenziellen Auslöser eines Typ 1 Diabetes betrachten manche Forscher den Konsum von Kuhmilch in den ersten drei Lebensmonaten bei nur kurz gestillten Kindern. Ebenso eine sehr frühe Zufuhr von Gluten, das in verschiedenen Getreidesorten enthalten ist und die Darmflora verändert.
Es scheint aber auch Umstände zu geben, die vor der Entwicklung eines Diabetes Typ 1 schützen. Wie etwa die für Kleinkinder empfohlene Impfung gegen Durchfall auslösende Rotaviren, legt eine australische Studie nahe.
Typ 1 Diabetes – Symptome
Typisch für einen Typ-1-Diabetes ist, dass es innerhalb von Tagen bis wenigen Wochen zu Symptomen kommt wie
- einem deutlichen Gewichtsverlust
- häufigem Wasserlassen (Polyurie)
- unstillbarem Durst (Polydipsie)
- zunehmendem Flüssigkeitsmangel (Dehydration) bis hin zur Austrocknung (Exsikkose)
- Übelkeit und Erbrechen
- Appetitlosigkeit oder Heißhunger
- (nächtlichen) Wadenkrämpfen
- Müdigkeit, Kraftlosigkeit, Abgeschlagenheit, Leistungseinbußen
- Seh- und Konzentrationsstörungen, Schwindel
- Kopf- oder Bauchschmerzen
- Mundtrockenheit
- Juckreiz, entzündlichen Hautveränderungen
- Azetongeruch in der Atemluft (ähnelt dem Geruch von Nagellackentferner oder faulem Obst)
Schlimmstenfalls entwickelt sich ein lebensbedrohliches ketoazidotisches Koma. Diese schwerwiegende Stoffwechselentgleisung zeigt sich mit Symptomen wie einer beschleunigten Atmung, nach Azeton riechendem Atem, Übelkeit und Bewusstlosigkeit.
Wie erkennt der Arzt Typ 1 Diabetes? Diagnose
Ein Diabetes Typ 1 wird diagnostiziert indem die Zuckerkonzentration im Blut gemessen wird. Ein Diabetes liegt vor wenn
- der Blutzuckerwert zu jedem Zeitpunkt über 200mg/dl liegt (nüchtern oder nach einer Mahlzeit)
- der mehrfach gemessene Nüchtern-Blutzuckerwert über 125 mg/dl liegt
- der Blutzucker-Langzeitwerts HbA1c über 6,5 Prozent liegt
Der HbA1c-Wert gibt Auskunft darüber, wie viel Blutzucker sich dauerhaft an den roten Blutfarbstoff Hämoglobin (Hb) angelagert hat. Damit verrät er, wie es in den letzten zwei bis drei Monaten vor der Messung um die durchschnittliche Zuckerkonzentration bestellt war.
Ein Maß für die körpereigene Insulinproduktion ist das aus Proinsulin abgespaltene sogenannte C-Peptid (connecting peptide) Es lässt sich bei Typ-1-Diabetikern meist kaum nachweisen.
Ab der Diagnose “Diabetes Typ 1“ gehören Insulin, Blutzuckermessgerät und “Notfall-Kohlenhydrate“ gegen eventuelle Unterzuckerungen zu den ständigen Begleitern des Patienten auf allen seinen Wegen.
Behandlung von Typ 1 Diabetes
Anders als beim Typ 2 Diabetes gilt beim Typ 1 Diabetes: Ohne Insulin geht nichts. Denn da die Bauchspeicheldrüse nicht imstande ist, das Hormon zu produzieren, muss es durch von außen zugeführtes, d. h. gespritztes Insulin, ersetzt werden. Und zwar lebenslang. Oberstes Ziel ist eine weitgehende Normalisierung des Blutzuckers. Das ist notwendig, um
- diabetesbedingte Einschränkungen der Lebensqualität,
- Stoffwechselentgleisungen wie schwere Hypoglykämien (Unterzuckerungen) und eine Hyperglykämie (zu hoher Blutzucker) mit Ketoazidose (Übersäuerung des Blutes) sowie
- Gefäßschäden als Spätkomplikationen
zu vermeiden.
Ein Typ-1-Diabetes erfordert eine lebenslange Insulintherapie, um Stoffwechselentgleisungen zu verhindern. Grundsätzlich stehen hierfür drei verschiedene Methoden zur Verfügung, die konventionelle Insulintherapie, die intensivierte Insulintherapie und die Insulinpumpentherapie.
Konventionelle Insulintherapie
Bei der konventionellen Insulintherapie erfolgt eine Anpassung der Essensmengen und Essenszeiten an die zweimal täglich – vor dem Frühstück und dem Abendessen – verabreichten Insulinmengen. Gespritzt wird intermediäres Insulin, das mindestens einen halben Tag lang wirkt, oder lang wirksames Insulin. Eventuell fix kombiniert mit kurz wirksamem Insulin. Um der anhaltenden Insulinwirkung gerecht zu werden, muss regelmäßig eine festgelegte Menge an Nahrung zugeführt werden. Bei viel Bewegung sind zum Ausgleich Zwischenmahlzeiten angesagt. Das Insulin wird mit einer Spritze oder einem Pen, d.h. füllfederhalterähnlichen Injektionsgerät, unter die Haut in das Fettgewebe am Bauch, Oberschenkel oder Oberarm gespritzt.
Dieses starre Therapieschema kommt üblicherweise nur zu Beginn der Erkrankung zum Einsatz und wird – wenn möglich – nach einigen Monaten von einer der anderen Formen der Insulintherapie abgelöst. Um eine nahezu normale Blutzuckereinstellung und weitgehend normale Gestaltung des Alltags zu erreichen. Eignet sich die konventionelle Insulintherapie doch vorwiegend für Menschen mit relativ gleichförmigem Tagesablauf, die feste Spritzzeiten bevorzugen. Sie beugt Folgekrankheiten der Zuckerkrankheit weniger gut vor als die funktionelle Insulintherapie.
Intensivierte Insulintherapie
Bei der funktionellen Insulintherapie (Basis-Bolus-Therapie) läuft es umgekehrt zur konventionellen Insulintherapie: Die verabreichte Insulindosis richtet sich nach der Nahrungsmenge bzw. ihrem Kohlenhydratgehalt und den körperlichen Aktivitäten, außerdem nach dem aktuellen Blutzuckerwert, der Tageszeit und eventuell bestehenden Krankheiten (z.B. fieberhafte Infekte).
Diese Vorgangsweise erlaubt eine weitgehend flexible Gestaltung des Tagesablaufs. Wie viel Insulin zu verabreichen ist, hängt dabei von den Essgewohnheiten, der Nahrungsmenge, dem Alter und der Lebensweise des Diabetikers ab. Zur Feststellung der jeweils benötigten Insulinmenge sind mehrmals täglich Kontrollen des Blutzuckers erforderlich.
Dabei finden lang wirksame Insulinpräparate, die die kontinuierliche Insulinausschüttung der Bauchspeicheldrüse ersetzen sollen (“Basis- oder Basalinsulin“) ein bis zweimal täglich Anwendung. Und schnell wirksames Insulin zur Bewältigung von Blutzuckerspitzen (“Bolusinsulin“) nach der Nahrungsaufnahme.
Kontinuierliche subkutane Insulintherapie
Bei der Insulinpumpentherapie übernimmt die Abgabe von Insulin eine für den Diabetiker individuell programmierte, am Körper getragene Pumpe. Sie setzt kontinuierlich ein kurz wirksames Insulin ins Blut frei. Zu den Mahlzeiten ruft der Diabetiker eine zusätzliche Insulindosis über die Pumpe ab.
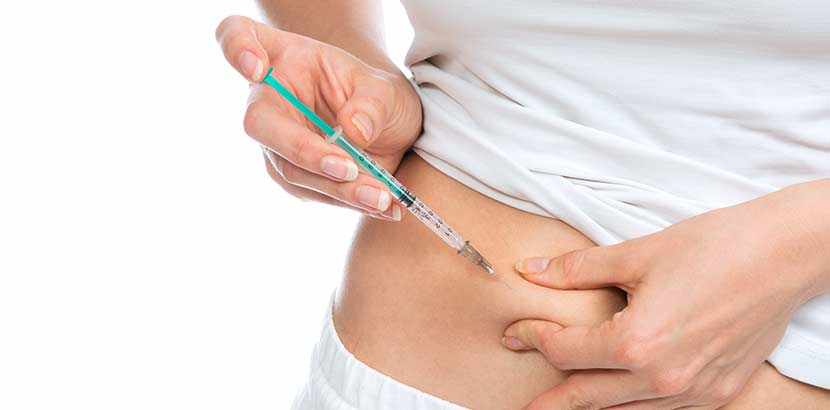
Wie spritzt man Insulin richtig?
Damit Insulin optimal wirken kann, ist eine korrekte Anwendung erforderlich. Denn Fehler bei der Injektionstechnik können seinen blutzuckersenkenden Effekt beeinflussen.
Wichtig sind vor allem drei Dinge:
1.) Immer die Nadel des Insulinpens überprüfen und sie vor jedem Gebrauch des Pens wechseln. Ist sie verbogen, muss man sie austauschen. Auch ist zu checken, ob sich genug Insulin in der Ampulle befindet.
2.) Die richtige Stelle zum Spritzen wählen. Am besten am Oberschenkel oder Bauch. Letzterer lässt kurz wirkendes Insulin schneller ins Blut gelangen. Doch nicht dort, wo sich vielleicht ein Muttermal, blauer Fleck, Leberfleck oder eine Narbe befindet. Auch nicht nahe einer Krampfader. Vor dem Einstich kann man an der anvisierten Stelle – bei entsprechender Dicke des Fettgewebes – eine Hautfalte bilden. Der Einstich sollte senkrecht zur Hautoberfläche erfolgen. Danach langsam den Knopf bis zum Anschlag drücken und zehn Sekunden bis zum Nadel herausziehen warten, damit kein Insulin zurückfließt.
3.) Die Stelle zum Spritzen bei jeder Injektion wechseln. Sonst kommt es an zu oft malträtierten Orten zu beulenartigen Verdickungen des Unterhautfettgewebes, die man medizinisch Lipohypertrophie und umgangssprachlich Spritzhügel bezeichnet. Solche Stellen werden weniger gut durchblutet, sodass sich das Insulin nicht ausreichend verteilen kann.
Was bedeutet Honeymoon-Phase?
Manchmal verbessern sich die Blutzuckerwerte kurz nach Beginn der Insulintherapie so sehr, dass die Insulingabe gedrosselt oder sogar eingestellt werden kann. Doch leider nur vorübergehend, also für einige Wochen bis Monate. Diesen Zeitraum bezeichnen Mediziner als Honeymoon-Phase.
Was lernt man in einer Diabetikerschulung?
Voraussetzung für eine gelungene Umsetzung der lebensnotwendigen Hormonersatztherapie und einen praxisbezogenen Umgang mit der Erkrankung ist eine entsprechende Schulung des Diabetikers. Außerdem seine Bereitschaft, die Blutzuckerwerte mehrfach täglich zu messen, um seine Behandlung im Alltag zu steuern.
Im Mittelpunkt einer solchen Schulung steht die Handhabung der Blutzuckermessung sowie der Insulintherapie und damit bestmögliche Einstellung des Blutzuckerspiegels. Die Teilnehmer lernen, den Kohlenhydratgehalt ihrer Mahlzeiten abzuschätzen und die dazu benötigte Insulinmenge zu berechnen.
Das dazu verwendete Maß sind sogenannte Broteinheiten, wobei eine Broteinheit (BE) 12 Gramm Kohlenhydraten entspricht. Also einer dünnen Scheibe Weißbrot, woher auch die Bezeichnung “Broteinheit” kommt. Oder man verwendet Kohlenhydrateinheiten (KE). Eine KE entspricht 10 Gramm Kohlenhydraten. Eine Broteinheit bzw. Kohlenhydrateinheit erhöht, abhängig von der Art der Kohlenhydrate (schnell oder langsam wirkende), Zusammensetzung der Mahlzeit, dem Körpergewicht, Stoffwechsel und Aktivitäten des Diabetikers, den Blutzuckerspiegel um 30 bis 40 mg/dl. Sie erfordert 0,5 bis zwei Einheiten schnell wirksames Insulin.
Bei Kindern sollten sich beide Elternteile, besser noch möglichst viele ihrer Betreuungspersonen, das nötige Wissen für den Umgang für den Alltag mit Typ-1-Diabetes aneignen.
Sinnvoll ist auch, sich einer Selbsthilfegruppe anzuschließen. Dort findet man Unterstützung in vielen praktischen Belangen durch Leidensgenossen.
Zu welchem Arzt bei Diabetes?
Die Diabetesbehandlung gehört idealerweise in die Hände eines Diabetologen, d.h. fachkundigen Allgemeinmediziners oder Facharzt für Innere Medizin mit Schwerpunkt Stoffwechselerkrankungen (Endokrinologie).
Folgende Endokrinologen in Wien werden auf HEROLD.at von Patienten empfohlen:
- Mag. Dr. Irene Pecnik, 1130 Wien (alle Kassen)
- Univ. Doz. Dr. Attila Dunky MR, 1040 Wien (BVA, KFA, VA)
- OA Dr. Gertrud Kacerovsky-Bielesz, 1140 Wien (Wahlärztin)
- Dr. med. univ. Mehrdad Etemad, 1160 Wien (Wahlarzt)
- Univ. Prof. Dr. Felix Stockenhuber, 1010 Wien (Wahlarzt)
- Univ. Prof. Dr. Bernhard Ludvik, 1090 Wien (Wahlarzt)
Welche Folgen hat ein Typ 1 Diabetes? Prognose
Ein unbehandelter Diabetes mellitus Typ 1 endet in einem ketoazidotischen Koma, das ohne medizinische Gegenmaßnahmen zum Tode führt.
Beim unzureichend behandelten, d.h. schlecht eingestellten Typ 1 Diabetes schädigt der zu hohe Blutzuckerspiegel auf längere Sicht vor allem die Blutgefäße (diabetische Angiopathie). Einerseits die kleinen, das nennt man Mikroangiopathie. Andererseits auch die großen, das bezeichnet man als Makroangiopathie. Zu viel Blutzucker alias Hyperglykämie beeinträchtigt auf die Art besonders die Netzhaut der Augen (diabetische Retinopathie mit Erblindungsrisiko), Nieren (diabetische Nephropathie mit Gefahr des Nierenversagens) und Füße. Die Makroangiopathie begünstigt zudem das Eintreten kardiovaskulärer Ereignisse wie Herzinfarkt oder Schlaganfall. Auch die sogenannte vaskuläre (gefäßbedingt) Demenz soll mit Diabetes in Zusammenhang stehen.
Abgesehen davon kann die Zuckerkrankheit eine diabetische Neuropathie, Störungen der peripheren Nerven mit z.B. herabgesetztem Tast- und Temperaturempfinden oder Taubheitsgefühlen, hervorrufen. In der Folge werden Druckstellen und kleine Verletzungen nicht bemerkt, sodass sich daraus Wunden entwickeln, die noch dazu wegen der verminderten Durchblutung oft nur schlecht heilen. Oft an den Füßen (“diabetischer Fuß“). Therapeutisch nicht beherrschbare Verletzungen können bis zur Amputation von Zehen, Füßen oder mehr führen.
Wie kann man Folgeschäden von Diabetes vermeiden?
Auch das andere Extrem von Blutzuckerspiegelentgleisung wirkt sich negativ aus. Zu wenig Blutzucker (< 50 mg/dl), sprich eine Hypoglykämie, kann nämlich zunächst zu Heißhunger, Schwitzen, Zittrigkeit, Herzrasen, Übelkeit, Erbrechen bis hin zu Bewusstlosigkeit führen und schlimmstenfalls auch tödlich enden.
Sie ist meist die Konsequenz einer Überdosierung von Insulin. Das heißt, die gespritzte Insulinmenge wurde zu hoch gewählt. Oder es wurden Umstände wie zu wenig essen, körperliche Anstrengungen (z.B. Sport), Fieber, Alkoholgenuss usw., bei denen der Körper mehr Glukose verbrennt, nicht eingerechnet. Dann heißt es, schnellstmöglich Zucker zu sich nehmen. Günstig ist auch, einen Glucagon-Pen mit sich zu führen, denn Glucagon, ein ebenfalls von der Bauchspeicheldrüse hergestelltes Hormon, setzt Zuckerreserven aus der Leber frei. Und in Zukunft die Therapie besser an solche Gegebenheiten anzupassen. Etwa indem man vor dem Sport etc. weniger Insulin spritzt oder zusätzliche Kohlenhydrate zu sich nimmt.
Um unliebsame Folgen der Zuckerkrankheit zu vermeiden, empfiehlt es sich generell,
- regelmäßig Körpergewicht und Blutdruck zu messen sowie allfällige Unterzuckerungen zu dokumentieren.
- viertel- bis halbjährlich das HbA1c, bei bereits geschädigter Niere auch das Kreatinin und Mikroalbumin bestimmen zu lassen.
- jährlich zu Vorsorge-Untersuchungen zu gehen, die auch ein Elektrokardiogramm (EKG), eine Bestimmung der Nieren- und Blutfettwerte sowie Prüfung der Sensibilität und Durchblutung der Füße beinhalten sollte.
- Kontrollen beim Augenarzt wahrzunehmen, deren Intervalle sich danach richten, ob bereits Schäden vorhanden sind.
- eine diabetikergerechte Fußpflege in Anspruch zu nehmen.

